No estás solo

Historias que cuentan
Detrás de la Enfermedad de Células Falciformes (ECF) hay nombres, caras, historias y personas
Pacientes que conviven con la enfermedad durante su día a día con todo lo que ello supone
Descúbralo usted mismo, aquí sois los que más contáis
Conozca los testimonios de Ilda Mangue y Niurka Guibert sobre cómo es vivir con la ECF
Para conocer historias de pacientes de diferentes partes del mundo que viven con ECF, le invitamos a visitar
el canal de YouTube “Not Alone In Sickle Cell”
Asociación de pacientes
Conocer otros pacientes que también sufran ECF o alguna enfermedad rara y vivan una situación similar a la suya puede ayudarle a afrontar la enfermedad, porque le podrán acompañar y apoyar desde su propia experiencia. Para ello, puede contar con las asociaciones de pacientes, que además pueden facilitarle recursos como información y orientación en el ámbito social, educativo, legal, etc., apoyo psicológico y otros recursos de interés. Entre ellos, más conocimiento de la enfermedad y sus tratamientos para poder entenderla y enfrentarla.
ASAFE, Asociación Española de la Enfermedad Falciforme, es una Asociación sin ánimo de lucro, formada por pacientes, familiares y personal médico y sanitario. Tiene como finalidad fundamental procurar la curación y mejorar La Calidad de Vida de las personas con Enfermedad de Células Falciformes.
asafefalciforme.org

AEAL, Asociación Española de Afectados por Linfoma, Mieloma y Leucemia, fue constituido por pacientes el 8 de octubre del 2002. Los objetivos de la AEAL son la formación, información y apoyo a los afectados por enfermedades oncohematológicas.
www.aeal.es
Datos del registro español de hemoglobinopatías de niños y adultos
Los números de la ECF en España
Datos recogidos entre enero de 2014 y 31 de mayo de 2015*
615 pacientes con ECF en España†:
- 65 % nacidos en España, de los cuales el 51 % fueron diagnosticados en el cribado neonatal.
- 75 % localizados en la Comunidad de Madrid y Cataluña.
Incidencia estimada de la ECF: 0,03 casos/1.000 nacimientos vivos
Datos a fecha de 31 de diciembre de 2017$
826 pacientes con ECF en España:
-
63,3 % de los pacientes nacidos en España.
- 26,8 % de los pacientes nacidos en África.
- 8,1 % de los pacientes nacidos en América.
- 38,3 % localizados en la Comunidad de Madrid, 35,6 % en Cataluña y 8,1 % en la Comunidad Valenciana.
- 33,1 % de los pacientes fueron diagnosticados gracias al cribado neonatal universal.
*Registro Nacional de Hemoglobinopatías (Registro Español Pediátrico de Hemoglobinopatías, REPHem) de la Sociedad Española de Hematología y Oncología Pediátrica (SEHOP).
† Pacientes diagnosticados con hemoglobinopatías, cuya primera consulta fue antes de los 18 años.
$ Según el Registro Español de Hemoglobinopatías de la Sociedad Española de Hematología y Oncología Pediátrica (REHem-SEHOP).
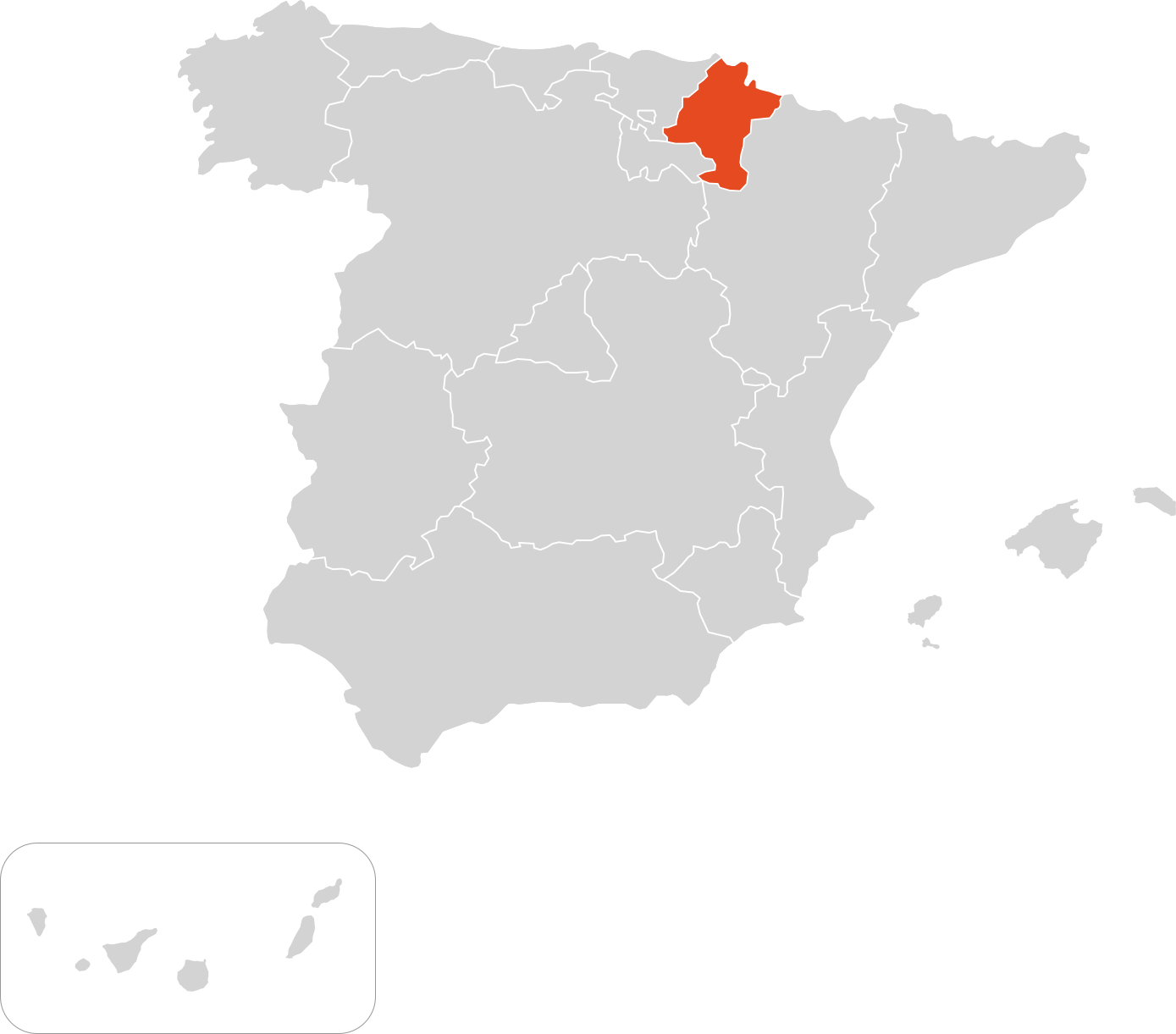
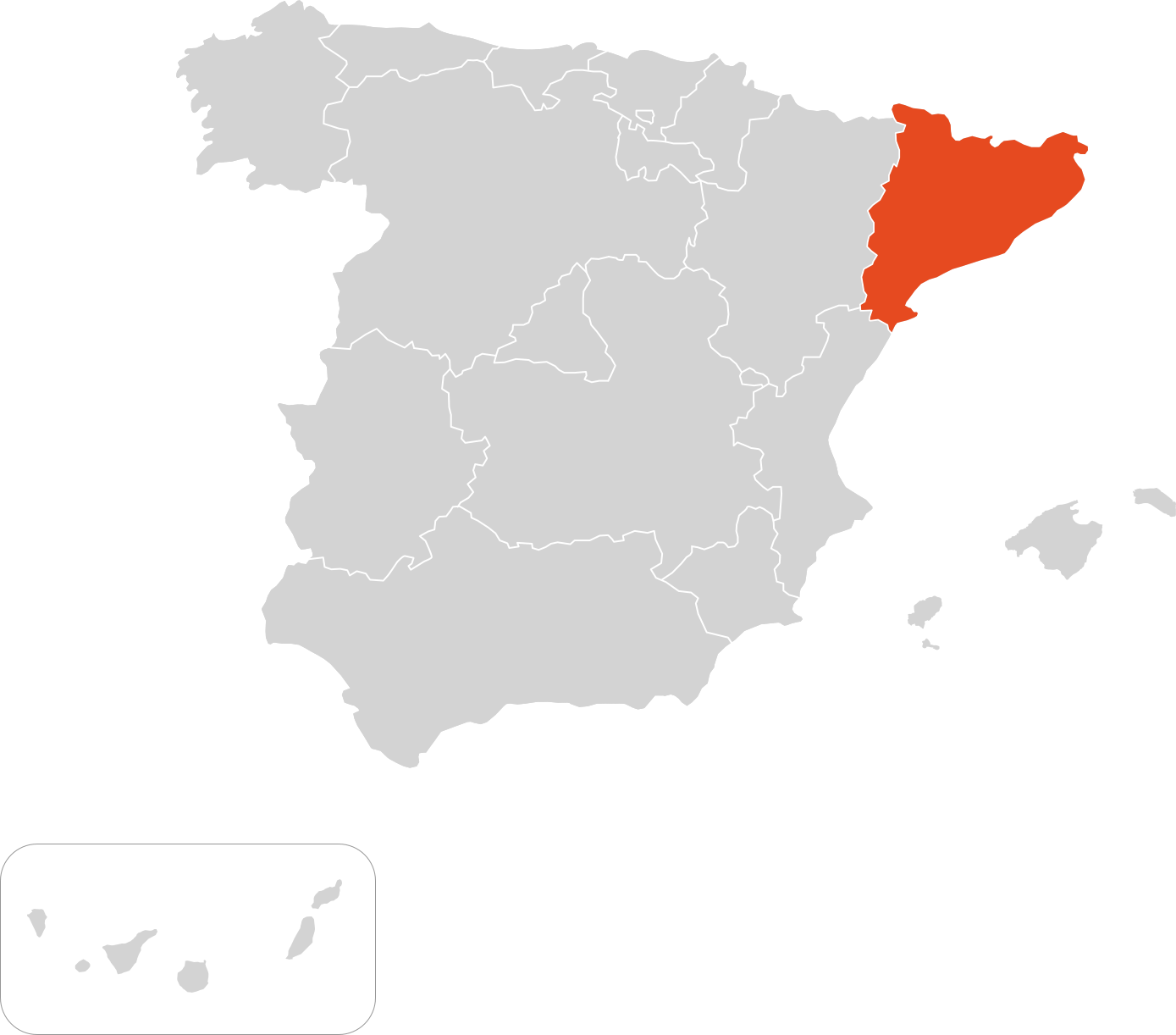
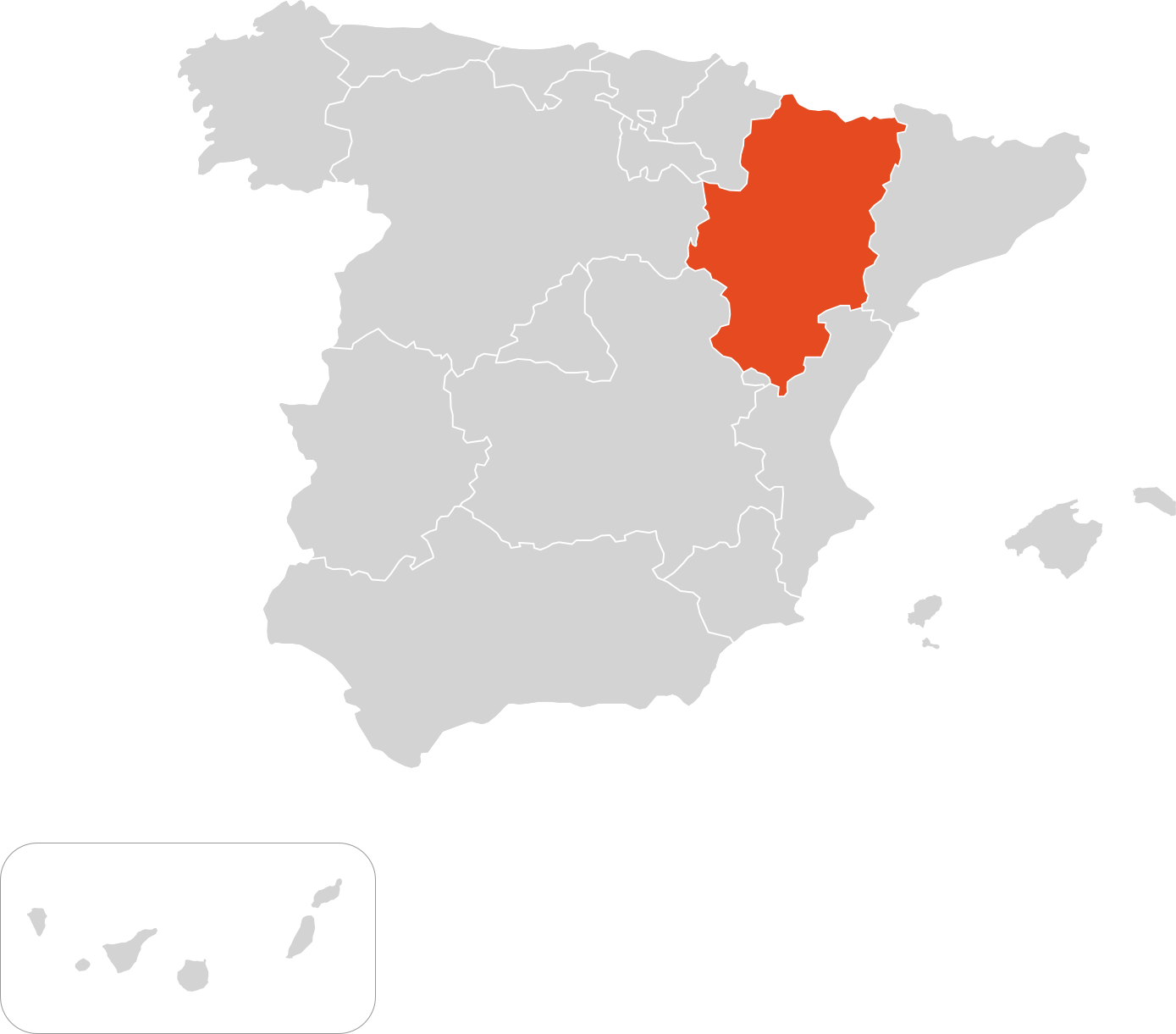
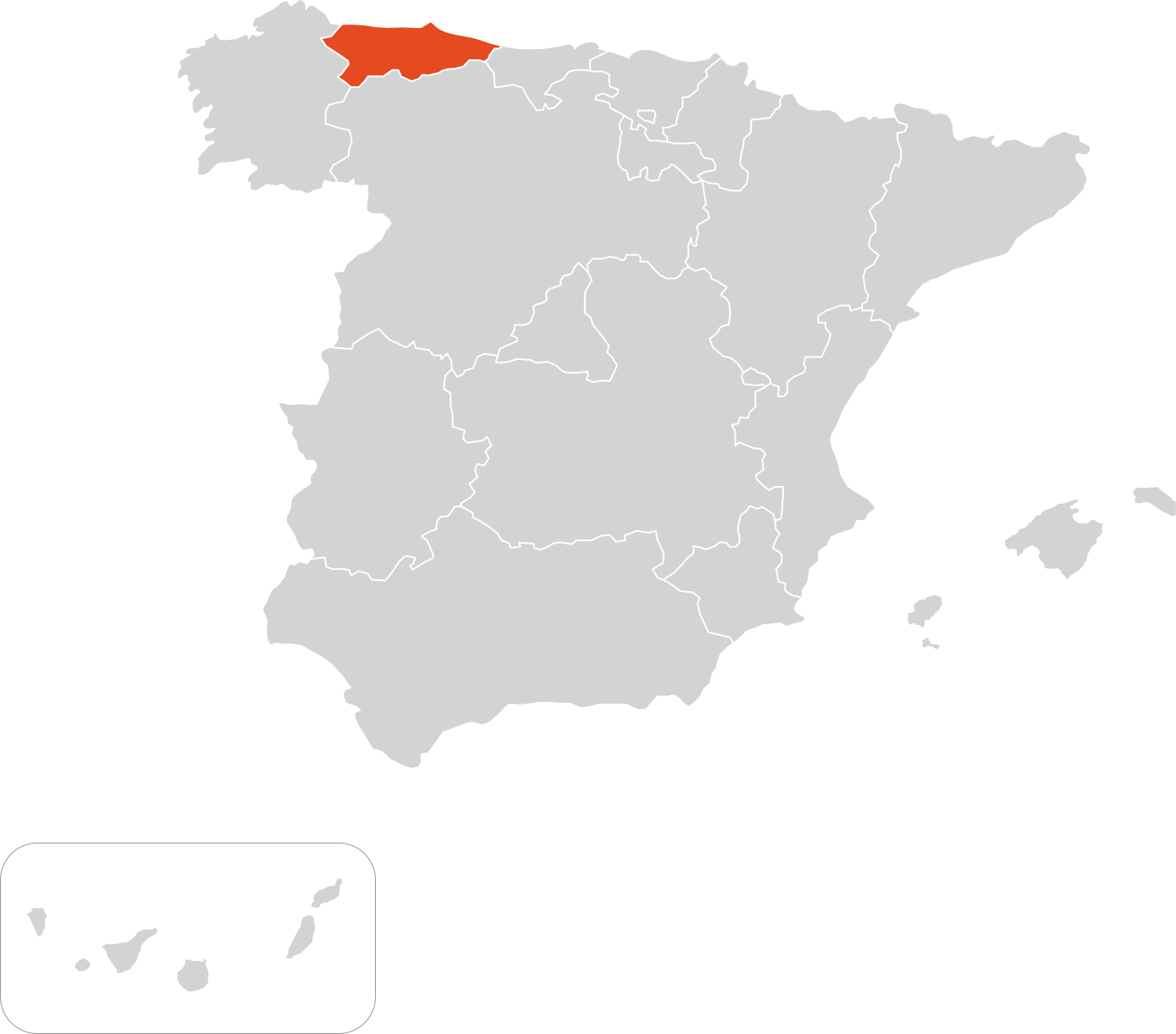
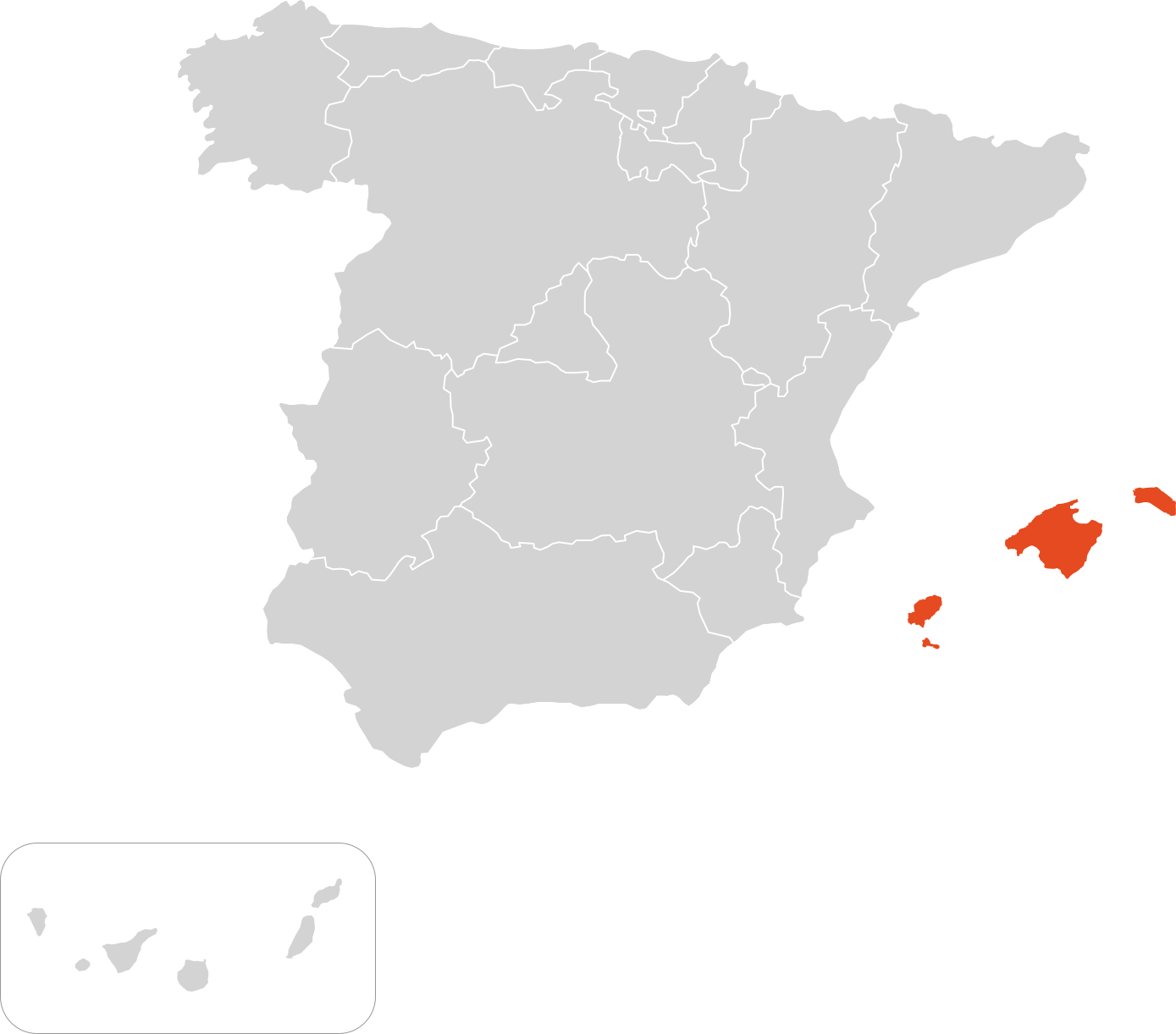
Mapa centros de referencia & expertos
Cataluña
Andalucía
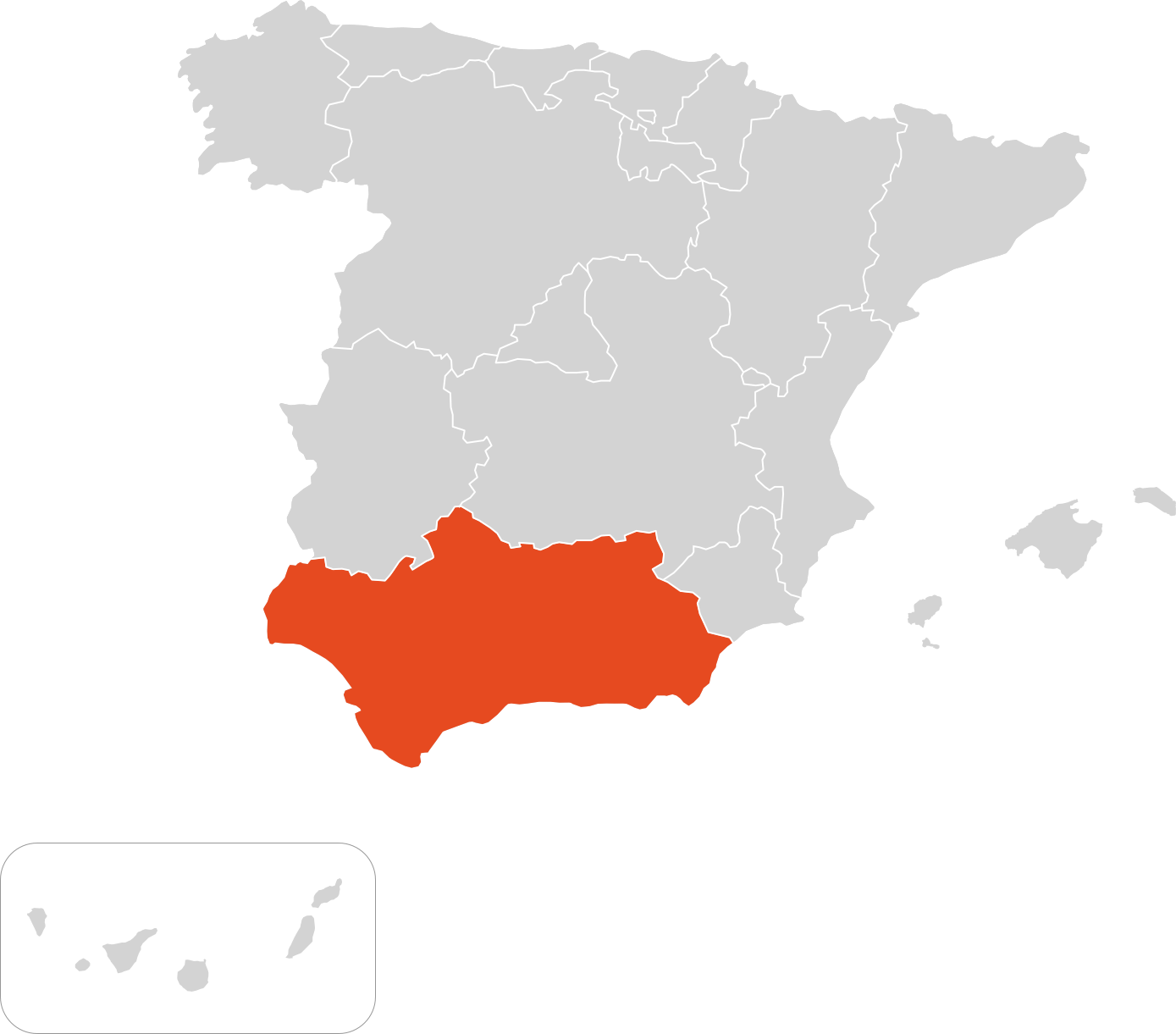
Aragón
Principado de Asturias
Islas Baleares
Canarias
Cantabria
Castilla-La Mancha
Castilla y León
Comunidad Valenciana
Extremadura
Comunidad de Madrid
Región de Murcia
País Vasco
Galicia
El Mapa de los centros está en proceso de elaboración para ofrecer toda la información disponible. El listado de centros en el mapa ha sido elaborado por la SEHOP y el Grupo de Eritropatología de la SEHH con fines informativos. Novartis no ha participado en la selección.
Novartis Farmacéutica 2005074443
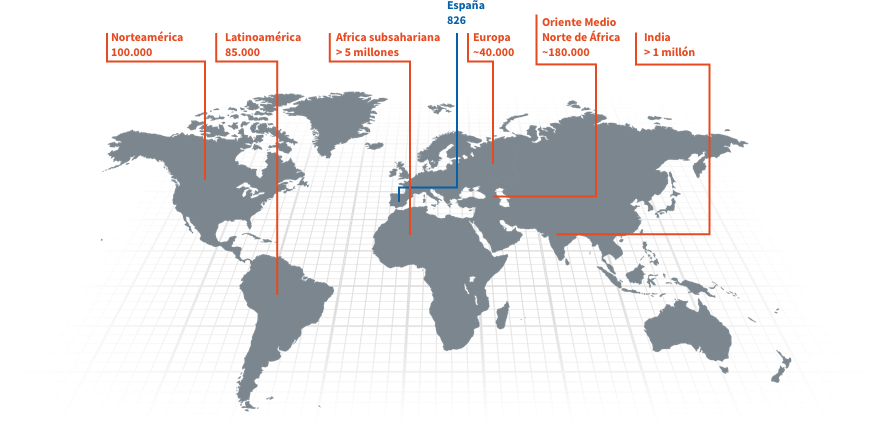
Personas con ECF en el mundo
Enfermedad de Células Falciformes en el mundo
~300.000.000
de personas tienen el rasgo de células falciformes*.
~6.400.000
de personas viven con la Enfermedad de Células Falciformes (ECF), también conocida como anemia falciforme†.
~300.000
niños nacen cada año con la ECF†.
* Las personas portadoras del rasgo de células falciformes tienen un gen de hemoglobina normal y un gen de hemoglobina falciforme.
† Las personas que tienen ECF tienen dos genes de hemoglobina falciforme y más probablemente experimentarán síntomas de ECF.
Mapa de la prevalencia de la ECF en el mundo
La migración está cambiando el panorama de la ECF en el mundo.
Con el desplazamiento y la emigración de las personas de su país de origen, la ECF va aumentando en diferentes zonas del mundo, como América del Norte y del Sur y Europa.
Entre 2010 y 2050, se prevé que aumente un 30 % el número de niños nacidos con ECF en todo el mundo.
Historias que nos inspiran
Descubra cómo personas de todo el mundo viven y comparten su experiencia y testimonio con la enfermedad